Что такое выкидыш
Самопроизвольный аборт, или выкидыш, — акушерская патология, при которой вынашивание плода прекращается, когда он ещё неразвит и нежизнеспособен.
В зависимости от срока, на котором произошло прерывание беременности, различают ранние и поздние выкидыши. Также бывают несостоявшиеся выкидыши — патологические состояния, при которых плодное яйцо после гибели не выходит из полости матки и остаётся в ней.
и делаем скидки до 30%
Начните экономить прямо сейчас!
Ранний выкидыш — до 12 недель
Ранний выкидыш — самопроизвольное прерывание беременности на сроке до 12 недель. По статистике, такие выкидыши составляют около 80% от общего числа спонтанных абортов и в большинстве случаев наступают до клинических проявлений беременности.
Причины раннего выкидыша
Выкидышем заканчивается 20% клинически диагностированных беременностей, из них 80% — на сроке до 12 недель. Часто он вызван генетическими мутациями, при которых плод становится нежизнеспособным.
Чем раньше во время беременности произошёл выкидыш, тем выше вероятность того, что у плода были хромосомные нарушения.
Такой выкидыш — это своего рода защитный механизм, который эволюция использует для рождения здорового потомства, то есть он не связан со здоровьем или фертильностью женщины.
Другие возможные причины раннего выкидыша:
- возраст женщины старше 40 лет;
- инфекционные заболевания — сифилис, хламидиоз, токсоплазмоз;
- травмы живота;
- аномалии развития половых органов;
- выраженное ожирение;
- хронические заболевания — поликистоз яичников, гипотиреоз (сниженная функция щитовидной железы), сахарный диабет, антифосфолипидный синдром (образование тромбов в венах и артериях);
- курение, употребление алкоголя, наркотических веществ;
- приём некоторых лекарственных средств — нестероидных противовоспалительных препаратов, ретиноидов, противомикотических средств, антидепрессантов;
- эмоциональный стресс.
Симптомы раннего выкидыша
Симптомы самопроизвольного прерывания беременности зависят от типа выкидыша: угрожающий, начавшийся, септический, выкидыш в ходу.
Угрожающий выкидыш — угроза прерывания беременности на сроке до 12 недель. При этом матка начинает усиленно сокращаться. Кровоток в сосудах, которые питают эмбрион, нарушается, и плод перестаёт получать кислород и жизненно важные вещества. Основные симптомы угрожающего выкидыша: тянущие боли в низу живота и в области поясницы, скудные кровяные выделения из половых путей. При появлении таких симптомов беременной необходимо срочно обратиться к врачу или вызвать скорую помощь.

При появлении симптомов выкидыша (тянущие боли в низу живота, кровянистые выделения из половых путей) необходимо срочно вызвать скорую помощь
Неполный выкидыш — состояние, при котором беременность прервалась, но в полости матки определяются элементы плодного яйца. Матка при этом не сокращается нормально, развивается длительное кровотечение.
Выкидыш в ходу — следующая стадия самопроизвольного прерывания беременности. Плодное яйцо отслаивается от стенки матки, но всё ещё остаётся в полости матки или цервикальном канале. Боль и кровотечение становятся очень интенсивными, в кровянистых выделениях может присутствовать жидкость из околоплодного пузыря.
Септический выкидыш — инфицирование матки во время самопроизвольного прерывания беременности или сразу после него. Чаще всего септический выкидыш развивается при заражении золотистым стафилококком, стрептококком, кишечной палочкой. Обычно симптомы септического выкидыша развиваются в течение 24–48 часов после самопроизвольного аборта и схожи с симптомами воспалительных заболеваний органов малого таза: лихорадка, озноб, вагинальное кровотечение.
Неразвивающаяся беременность — гибель плода на сроке до 22 недель беременности. При этом он остаётся в полости матки. Такой диагноз устанавливают по данным УЗИ.
Поздний выкидыш — от 13 до 22 недель
Поздний выкидыш — самопроизвольное прерывание беременности на сроке 13–22 недели. Главное его отличие от преждевременных родов — нежизнеспособность плода, который весит до 500 г и не может самостоятельно развиваться вне полости матки.
Причины позднего выкидыша
Поздний выкидыш происходит, когда основные органы плода уже сформированы и, в отличие от раннего, редко связан с генетическими аномалиями плода.
Основные причины позднего выкидыша:
- несостоятельность шейки матки — расширение цервикального канала, которое может привести к преждевременным родам или самопроизвольному прерыванию беременности;
- аномалии развития матки: однорогая, двурогая, седловидная;
- воспалительные процессы в матке;
- аденомиоз (разновидность эндометриоза) — прорастание внутренней оболочки матки в её мышечную ткань;
- лейомиома — доброкачественная гормонозависимая опухоль матки;
- патологии плаценты и пуповины: воспаление плаценты, отслойка плаценты, узлы и тромбозы в сосудах пуповины;
- резус-конфликт крови матери и плода.
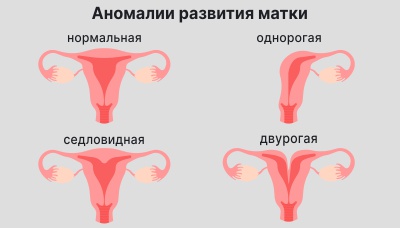
Причиной позднего выкидыша может стать аномалия развития матки: седловидная, однорогая, двурогая
Врачи также выделяют ряд факторов, которые существенно повышают риск развития позднего выкидыша. Это прежде всего половые инфекции, сахарный диабет и артериальная гипертензия, искусственные аборты, осложнённые роды с повреждением шейки матки, физические и психологические нагрузки.
Симптомы позднего выкидыша
Пациентки с угрозой позднего выкидыша испытывают тянущие боли в низу живота и в пояснице, жалуются на кровянистые выделения.
Затем боль усиливается, ощущается как схваткообразная. Кровянистые выделения становятся очень обильными. После изгнания из матки плода боль утихает, кровотечение останавливается, но могут сохраниться скудные мажущие выделения.
Если же плодное яйцо или плацента не выходят из матки, у женщины может развиться массивное кровотечение. Такое состояние опасно для жизни и требует экстренной госпитализации пациентки.
Неразвивающаяся беременность
Неразвивающаяся беременность — остановка в развитии эмбриона или плода до 22-й недели беременности. При этом плод или эмбрион остаются в матке.
Причины несостоявшегося выкидыша
Наиболее частая причина несостоявшегося выкидыша — инфекции, генетические и гормональные нарушения. Опасность несостоявшегося выкидыша в том, что погибший эмбрион начинает разрушаться прямо в полости матки. При этом у женщины могут развиться серьёзные осложнения.
Симптомы и последствия несостоявшегося выкидыша
Обычно первые симптомы несостоявшегося выкидыша проявляются через 10–14 дней после гибели плода. У женщины исчезает утренняя тошнота, болезненность молочных желёз. Она больше не испытывает сонливость и утомляемость. Аппетит приходит в норму. Менструация при этом отсутствует. Если плод погибает в конце II триместра, то беременная перестаёт ощущать его шевеление, живот прекращает увеличиваться в размерах.
Примерно через 2 недели — 1 месяц после несостоявшегося выкидыша у женщины появляется боль в низу живота, отдающая в промежность, пах или крестец. Могут беспокоить зловонные кровянистые выделения из половых путей. Все эти симптомы связаны с процессом разложения плода.
Если вовремя не удалить погибшее плодное яйцо, то оно продолжит разлагаться. У женщины при этом значительно повышается риск тяжёлых инфекционных осложнений, в том числе пельвиоперитонита (воспаления серозного покрова малого таза), перитонита (воспаления брюшины), сепсиса (заражения крови).
Кроме того, если погибший эмбрион очень долго находится в матке, то продукты его распада поступают в материнский кровоток. При этом у женщины нарушается работа свёртывающей системы крови. Это может привести к тяжёлому маточному кровотечению и ДВС-синдрому — состоянию, при котором в организме бесконтрольно образуются тромбы на фоне массивного кровоизлияния.
Диагностика выкидыша на разных сроках
При симптомах раннего выкидыша женщине необходимо как можно быстрее обратиться за помощью к акушеру-гинекологу или вызывать скорую помощь. На приёме врач соберёт жалобы, уточнит характер и локализацию болевого синдрома, тип выделений из влагалища (скудные или обильные, кровянистые или с примесью гноя), оценит общее состояние пациентки и измерит температуру тела, давление и пульс, проведёт осмотр в гинекологическом кресле.
При подозрении на ранний выкидыш врач направит пациентку на дополнительные обследования и анализы: определение уровня прогестерона и ХГЧ поможет выявить возможную внематочную беременность, трансвагинальное УЗИ покажет, что происходит с плодным яйцом.
Поздний выкидыш можно заподозрить по типичным симптомам, которые сопровождают прерывание беременности. Подтвердить диагноз помогут инструментальные и лабораторные исследования.
На УЗИ при угрозе выкидыша определяется повышенный тонус матки, нарушенное плацентарное кровообращение, раскрытие внутреннего маточного зева, отторжение плодного яйца.
При гибели плода стремительно снижается концентрация ХГЧ в крови. Для диагностики позднего выкидыша анализ необходимо сдать два или три раза с интервалом в несколько суток.
Также может быть показано определение уровня C-реактивного белка — раннего индикатора воспалительных процессов.
Если беременная резус-отрицательная и есть подозрение на иммунный конфликт, врач может направить пациентку на определение совместимости групп крови.
Если беременность удаётся сохранить, будут полезны анализы на микрофлору влагалища и инфекции, передаваемые половым путём. Выявление и лечение заболеваний мочеполовой сферы поможет избежать осложнений беременности.
Кроме того, врач может назначить тест на подтекание околоплодных вод.
Обследование женщины с подозрением на несостоявшийся выкидыш проводит акушер-гинеколог.
Признаки патологии, которые врач может обнаружить во время гинекологического осмотра:
- тянущие боли в низу живота;
- кровянистые выделения из влагалища.
При появлении кровянистых выделений беременной женщине нужно сразу обратиться к врачу.
Если все эти признаки имеются, врач может направить пациентку на дополнительные обследования.
На гинекологическом УЗИ размеры полости матки будут отставать от срока вынашивания примерно на 2 недели. В I триместре может определяться пустое плодное яйцо, отсутствие сердцебиения. Во II триместре у плода не будет сердцебиения и шевеления.
Анализ ХГЧ при несостоявшемся выкидыше покажет более низкую концентрацию гормона, чем положено по сроку. Если провести анализ повторно, то он покажет резкое сокращение концентрации ХГЧ.
Коагулограмма (гемостазиограмма) позволит заранее обнаружить нарушения свёртывающей системы крови и вовремя их предупредить.
Лечение при выкидыше на разных сроках
Схема лечения раннего выкидыша зависит от типа патологии и решения женщины. При угрожающем или начавшемся выкидыше можно попробовать сохранить беременность. Для этого пациентке могут назначить прогестины — синтетические аналоги женских половых гормонов, которые уменьшают возбудимость матки и маточных труб. Для остановки кровотечения применяют транексамовую кислоту, для снятия болевого синдрома — дротаверин.
Если сохранить беременность невозможно, необходимо удалить плодное яйцо из полости матки. Для этого обычно используют вакуум-аспиратор, реже прибегают к инструментальному выскабливанию.
Если есть шанс сохранить беременность при угрозе позднего выкидыша, женщине могут назначить спазмолитики, гормональные препараты и миорелаксанты. При этом необходимо отказаться от физической активности и половых контактов.
После того как угроза позднего выкидыша исчезнет, нужно лечить основную патологию. Так, если обнаружена патология шейки матки, на неё могут наложить швы или установить разгрузочный акушерский пессарий во влагалище. Эти меры помогут сохранить беременность.
Если поздний выкидыш произошёл и беременность сохранить не удалось, нужно проверить на УЗИ, не остались ли в полости матки плацента и плодное яйцо. Если остатки будут обнаружены — потребуется вакуум-аспирация полости матки.
После гибели плода при несостоявшемся выкидыше сохранить беременность невозможно. Женщину нужно госпитализировать в гинекологическое отделение стационара и удалить остатки плода. Затем амбулаторно лечить хронический эндометрит (воспаление внутреннего слоя матки) — если такой диагноз будет подтверждён.
Методы удаления погибшего плода:
- вакуум-аспирация. Показана при неполном выкидыше и неразвивающейся беременности. Считается щадящей процедурой, так как во время её проведения стенки матки не травмируются, погибший плод аккуратно удаляют вакуумным насосом;
- выскабливание полости матки. Процедуру проводят при септическом выкидыше или при невозможности провести вакуум-аспирацию. Специальными инструментами убирают выстилающий слой матки (эндометрий) и плодное яйцо;
- введение простагландинов — гормоноподобных веществ, которые вызывают раскрытие шейки матки, сокращение миометрия и отторжение погибшего плода;
- приём мизопростола — препарата из группы простагландинов. Под его действием плодное яйцо покидает матку примерно через 2–5 дней;
- инъекции окситоцина — гормона, который вызывает маточные сокращения, способные отторгнуть погибший плод. Препарат показан после 20-й недели беременности, вводится внутривенно.
Источники
- Выкидыш (самопроизвольный аборт) : клинические рекомендации / Минздрав РФ. 2021.
- Доброхотова Ю. Э., Мандрыкина Ж. А., Нариманова М. Р. Несостоявшийся выкидыш. Причины и возможности реабилитации // Российский вестник акушера-гинеколога, 2016. № 16(4). С. 85–90.
- Самопроизвольный выкидыш : клинический протокол. 2013.
- Акушерство / под ред. Г. М. Савельевой. М., 2000.
Выкидыш — это патология, при которой вынашивание плода прекращается, когда он ещё неразвит и нежизнеспособен. Различают ранние выкидыши, которые произошли на сроке до 12 недель беременности, и поздние — на сроке от 13 до 22 недель.
Заподозрить выкидыш можно по тянущим болям внизу живота и в пояснице, кровянистым выделениям из половых путей. При появлении тревожных симптомов беременной женщине стоит как можно скорее обратиться к врачу.
Читать статью целикомврач-эксперт










