Болезнь Паркинсона

Болезнь Паркинсона: общие сведения
Болезнь Паркинсона — это прогрессирующее нейродегенеративное заболевание, при котором отмирают нервные клетки экстрапирамидной системы, в первую очередь в чёрной субстанции и полосатом теле (особых участках мозга, ответственных за двигательные функции и тонус скелетных мышц).
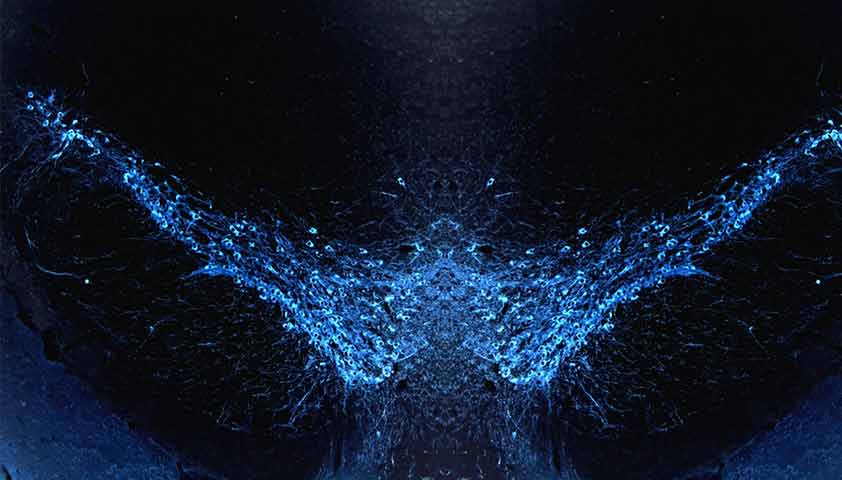
Макросъёмка чёрной субстанции — области, которая находится в головном мозге и отвечает за двигательные функции . Фото: Anna Kolach
В результате отмирания нервных клеток (нейронов), вырабатывающих дофамин, страдают двигательные функции: человеку становится сложнее управлять мышцами, брать предметы в руки, сохранять равновесие. Чем меньше в этой области остаётся нейронов, тем сложнее контролировать позу, мышцы, регулировать центр тяжести тела. Один из основных симптомов — дрожание (тремор) в покое.
Классические симптомы болезни Паркинсона: дрожание рук, замедленность движений, нарушения координации, трудности при ходьбе.
Как правило, заболевание впервые развивается у людей в возрасте от 50 до 70 лет. Раньше врачи считали болезнь Паркинсона исключительно двигательным расстройством, которое отражается только на способности контролировать движения. Сейчас известно, что заболевание вызывает и немоторные симптомы: проблемы со сном, усиление тревожности, снижение обоняния, запор, слюнотечение, депрессию. Причём такие симптомы могут появиться задолго до классических двигательных проявлений патологии.
Распространённость болезни Паркинсона
Болезнь Паркинсона — второе по распространённости нейродегенеративное заболевание в мире. Чаще встречается только болезнь Альцгеймера.
За последние 25 лет распространённость болезни Паркинсона выросла вдвое. Сейчас в мире более 8,5 миллиона человек страдают от этой патологии. По данным ВОЗ, в 2019 году заболевание стало причиной смерти 329 000 человек.
Код по МКБ
В Международной статистической классификации болезней и проблем, связанных со здоровьем, десятого пересмотра (МКБ-10) болезнь Паркинсона обозначают кодом G20. Отдельно выделяют «вторичный паркинсонизм» (G21) и «паркинсонизм при болезнях, классифицированных в других рубриках» (G22).
и делаем скидки до 30%
Начните экономить прямо сейчас!
Классификация болезни Паркинсона
Кроме истинной болезни Паркинсона, выделяют вторичный паркинсонизм и паркинсонизм при других мультисистемных нейродегенеративных заболеваниях.
Вторичный паркинсонизм — комплекс симптомов, который появляется на фоне других заболеваний (повреждения сосудов мозга при травме, опухоли), приёма некоторых лекарств и воздействия токсических факторов (например, марганцевый паркинсонизм).
Паркинсонизм при мультисистемных нейродегенеративных заболеваниях развивается при поражении центральной нервной системы при других патологиях, например при множественной системной атрофии, когда в некоторых областях мозга отмирают нервные клетки, или деменции с тельцами Леви — патологии, связанной с прогрессирующим снижением когнитивных функций Когнитивные функцииКогнитивные, или познавательные, функции — наиболее сложные функции головного мозга, с помощью которых человек воспринимает информацию, запоминает, обрабатывает и анализирует её, принимает решения..
Формы паркинсонизма:
- первичный (истинный) паркинсонизм — развивается в результате комплекса причин: ведущей считается наследственная предрасположенность, её реализации могут способствовать неблагоприятные факторы окружающей среды;
- вторичный паркинсонизм — возникает из-за повреждения сосудов головного мозга, также среди возможных причин выделяют приём некоторых лекарств, отравление токсическими веществами, злокачественные опухоли и их метастазы, травмы головы;
- паркинсонизм как симптом при других дегенеративных и наследственных заболеваниях центральной нервной системы (прогрессирующий надъядерный паралич, деменция с тельцами Леви, болезнь Альцгеймера и другие).
Выделяют пять степеней тяжести болезни Паркинсона, или так называемые стадии по Хён и Яру:
- 1-я стадия — односторонние симптомы паркинсонизма (гемипаркинсонизм);
- 2-я стадия — двусторонние симптомы без постуральных нарушений;
- 3-я стадия — присоединение умеренной постуральной неустойчивости;
- 4-я стадия — значительное ограничение двигательной активности, при этом сохраняется способность самостоятельно передвигаться;
- 5-я стадия — пациент прикован к постели или инвалидному креслу.
Кроме того, болезнь Паркинсона классифицируют по времени начала симптомов:
- классический паркинсонизм — развивается у людей старше 50 лет;
- юношеский паркинсонизм — обычно проявляется в детстве или у людей в возрасте до 20 лет.
Болезнь Паркинсона называют дрожательным параличом. В зависимости от соотношения выраженности основных симптомов выделяют клинические формы заболевания:
- акинетико-ригидную — преобладают замедленность движений, постоянное повышение тонуса мышц;
- дрожательную — преобладает тремор;
- смешанную (ригидно-дрожательную) — имеются и скованность мышц, и тремор покоя.
Причины возникновения болезни Паркинсона и паркинсонизма
Однозначного ответа на вопрос о первопричине болезни Паркинсона пока нет. Исследователи продолжают изучать механизмы преждевременной гибели нервных клеток. Среди возможных причин — наследственная предрасположенность, воздействие факторов окружающей среды и образа жизни.
На развитие вторичного паркинсонизма влияет приём некоторых лекарств, отравление токсическими веществами и патологии, при которых нарушается кровообращение головного мозга.
Наследственная предрасположенность
Отягощённый семейный анамнез по болезни Паркинсона выявляют примерно в 15% случаев. Это означает, что как минимум у одного из кровных родственников была диагностирована такая патология.
Предположительно, в развитии болезни виновны мутации гена LRRK2. Кроме LRRK2, за развитие болезни Паркинсона ответственны и другие гены: SNCA, PARK2, PINK1, DJ-1, GBA и другие.
Мутации гена LRRK2 выявляют примерно у 2% пациентов с болезнью Паркинсона старше 50 лет.
Приём некоторых лекарств
Приём антипсихотических препаратов связывают с нарушением передачи импульсов в головном мозге, а также токсическим эффектом на нервные клетки в виде нарушения опосредованной дофамином передачи нервных импульсов. Так, риск развития паркинсонизма увеличивается с назначением высоких стартовых доз нейролептиков, приёмом антипсихотических средств на протяжении более чем 3 месяцев, быстрого повышения дозы нейролептика.
Симптомы паркинсонизма на фоне приёма антипсихотических средств чаще развиваются у женщин, людей пожилого возраста, лиц с диагностированной наследственной предрасположенностью и пациентов с тяжёлой черепно-мозговой травмой в анамнезе.
Кроме того, симптомы паркинсонизма нередко развиваются на фоне приёма некоторых антидепрессантов, противорвотных препаратов и противоэпилептических средств.
Отравление токсическими веществами
Токсический паркинсонизм может быть вызван отравлением марганцем, цианидами, пестицидами и фторорганическими соединениями.
Такие вещества широко используются в химической, кожевенной, текстильной промышленности, в сельском хозяйстве.
Поражение сосудов головного мозга
Паркинсонизм может развиться у людей с артериальной гипертензией, амилоидной ангиопатией (патологией, при которой в сосудах откладывается особый белок, нарушающий целостность их стенок), атеросклерозом — состоянием, при котором в сосудах формируются холестериновые бляшки и ухудшается кровообращение. Иногда паркинсонизму предшествует один или несколько эпизодов инсульта в областях мозга, содержащих дофаминергические нейроны.
Факторы риска болезни Паркинсона
Считается, что злоупотребление алкоголем, курение и скудное питание могут увеличивать риск развития болезни Паркинсона. Однако результаты исследований влияния таких вредных привычек на состояние нейронов головного мозга часто оказываются противоречивыми.

Регулярное употребление напитков с кофеином предположительно снижает риск развития болезни Паркинсона, а также болезни Альцгеймера
В ходе исследований учёные отметили интересный факт: люди с болезнью Паркинсона легче отказываются от курения, чем те, у кого нет такого диагноза. Оказалось, что заболевшие иначе воспринимают табачный дым, из-за этого процесс не приносит им столько удовлетворения и они легко бросают вредную привычку.
Развитие болезни
Разрушение нейронов в головном мозге при болезни Паркинсона связывают с избытком белка альфа-синуклеина. В результате его отложения в нейронах головного мозга образуются патологические включения — тельца Леви. Считается, что именно это становится сигналом для преждевременной гибели нейронов чёрной субстанции, т. к. в дальнейшем тельца Леви появляются в центральной нервной системе.
Утрата дофаминергических нейронов приводит к истощению запасов нейромедиатора дофамина, ответственного за двигательные функции.
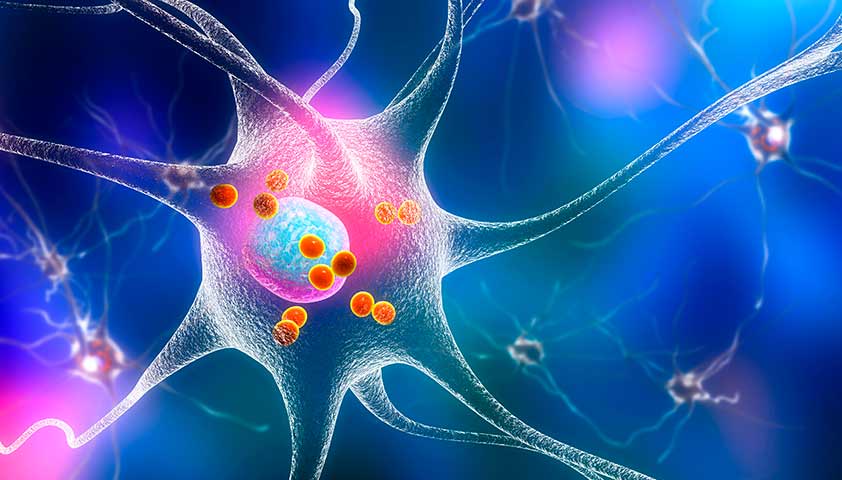
Тельца Леви — небольшие красные сферы внутри нейрона
Дефицит дофамина проявляется не только нарушениями в двигательной сфере. Нейромедиатор участвует в регуляции эмоций, мотивационных компонентов поведения и познавательных процессов. Поэтому для болезни Паркинсона характерны расстройства поведения, эмоциональной и интеллектуальной сферы.
При этом тельца Леви появляются не только в клетках мозга, но и в нервных клетках кишечника, провоцируя расстройства пищеварения (запор, вздутие живота, тошноту). Причём это происходит задолго до возникновения классических симптомов болезни: дрожания рук и нарушения координации движений.
В редких случаях заболевание развивается без образования телец Леви (например, при формах, обусловленных мутациями гена PARK2).
Симптомы
У болезни Паркинсона есть как свой набор уникальных признаков вроде дрожания рук, головы или других частей тела, так и другие, менее специфические, симптомы.
Признаки болезни Паркинсона
Тремор покоя (дрожание конечностей, головы, языка в покое). Дрожание при болезни Паркинсона обычно сначала возникает на одной руке, а затем распространяется на другие части тела. Такой тремор сильнее в покое и может исчезать при движении, а может усиливаться при целенаправленных движениях (постурально-кинетический тремор, появляется на более поздних стадиях болезни). Тремор рук при болезни Паркинсона специфический, напоминает счёт монет или пилюль. Дрожание головы (титубации) может наблюдаться по типу «да-да» или «нет-нет».

Тремор обычно поражает кисти и предплечья, хотя может также затрагивать подбородок или ноги
Скованность движений. Люди с болезнью Паркинсона обычно ощущают скованность во всём теле, из-за этого они двигаются медленно (брадикинезия), могут сутулиться (поза просителя — камптокормия) и испытывать трудности при ходьбе.
Шаркающая походка. Часто заболевшие ходят медленно и как бы волочат ноги по полу (магнитная походка). Наибольшую трудность представляют первые шаги (нарушение инициации ходьбы).
Проблемы с речью. Пациенты с болезнью Паркинсона могут говорить медленно (брадилалия), тихо и монотонно (диспросодия — утрата эмоционального компонента речи), плохо проговаривая слова (дизартрия).
Мелкий почерк (микрография). Пациенты с болезнью Паркинсона пишут крохотные, но чёткие буквы. При этом размер букв уменьшается в процессе письма, а после нескольких абзацев предложения начинают «съезжать».
Проблемы с мимикой. Людям с болезнью Паркинсона часто говорят, что у них «каменное лицо», которое не выражает никаких эмоций (гипомимия). В результате человек может казаться холодным и отстранённым. При этом часто сам он не замечает этого.
Кроме того, люди с болезнью Паркинсона могу медленнее моргать, из-за этого у них пересыхает слизистая оболочка глаз. Также у них шелушится кожа, появляются проблемы со сном, обильное слюнотечение, может измениться восприятие запахов и вкусов.
До 30% пациентов с этой патологией испытывают проблемы с пищеварением: вздутие живота, тошноту и беспричинную рвоту.
Более редкие симптомы болезни Паркинсона:
- беспричинный плач (насильственный плач — проявление псевдобульбарного синдрома, связанного с поражением нейронов корково-ядерных путей);
- пониженное артериальное давление;
- забывчивость, вплоть до деменции. Чаще всего связана с одновременным развитием других нейродегенераций — болезни Альцгеймера, деменции с тельцами Леви, субкортикальной энцефалопатии и т. п.
Осложнения болезни Паркинсона
Болезнь Паркинсона не приводит к фатальным осложнениям, однако без лечения у пациентов значительно ухудшается качество жизни. В результате человек может оказаться в инвалидном кресле. Лечение также сопряжено с трудностями подбора препаратов и их дозировки.
Распространённые осложнения болезни Паркинсона:
- хронические боли в спине и шее вследствие неправильной осанки;
- дискинезии — непроизвольные резкие отрывистые движения, возникающие на пике дозы действия противопаркинсонических препаратов;
- аспирационная пневмония как осложнение неподвижности на поздних стадиях, а также трудностей при глотании;
- падения с возможными серьёзными травмами на фоне неустойчивости;
- пролежни;
- суицидальные попытки на фоне депрессии.

По мере прогрессирования болезни у человека появляется сутулость и характерная шаркающая походка
Диагностика болезни Паркинсона
Болезнь Паркинсона развивается медленно, поэтому первые проявления могут долго оставаться незамеченными. Нередко их списывают на возраст, потому что, как правило, симптомы появляются у людей старше 50 лет. При этом начальные признаки болезни врач может выявить на профилактическом осмотре за 5–10 лет до появления классических двигательных проявлений.
Диагноз «болезнь Паркинсона», или «паркинсонизм», может поставить только врач. Для этого ему потребуются результаты осмотра, лабораторных и инструментальных исследований.
Когда стоит обратиться к врачу
Если человек замечает, что у него стали подрагивать руки, голова, голосовые связки, он многое забывает, ему трудно сконцентрироваться, появились проблемы со сном и равновесием, следует как можно скорее записаться на консультацию к врачу-терапевту или неврологу.
Подтверждает диагноз, назначает терапию и наблюдает больных врач-невролог. Кроме того, в процессе лечения могут понадобиться консультации врача-психиатра, нейрохирурга, логопеда, реабилитолога.
Осмотр
Во время осмотра врач выслушает жалобы, уточнит важные детали истории болезни и проведёт обследование кожи, слизистых оболочек, проверит рефлексы, силу и тонус мышц, чувствительность, функцию равновесия.
Диагноз «болезнь Паркинсона» выставляется клинически. Критерии для постановки диагноза:
- замедленность движений и один из следующих симптомов: ригидность мышц, тремор покоя, неустойчивость;
- заболевание началось с нарушений в конечностях с одной стороны;
- прогрессирующее течение;
- отсутствие факторов вторичного паркинсонизма в анамнезе (инсульт или энцефалит, приём нейролептиков, травмы головы, контакт с вредными веществами);
- отсутствие глазодвигательных нарушений;
- отсутствие парезов или параличей;
- отсутствие деменции на ранних стадиях.
Лабораторная диагностика
Специфических лабораторных маркеров болезни Паркинсона нет. Однако врач может назначить исследования, чтобы оценить общее состояние здоровья и исключить сопутствующие заболевания, которые могут влиять на состояние нейронов в головном мозге.
Сосудистый паркинсонизм может развиваться на фоне церебрального атеросклероза, поэтому важно уточнить показатели обмена холестерина и функцию свёртывающей системы крови.
В связи с высоким риском падений необходимо оценить состояние фосфорно-кальциевого обмена и содержание витамина D для исключения остеопороза.
При подозрении на вторичный паркинсонизм на фоне нарушений обмена меди исключают болезнь Вильсона — Коновалова.
Тремор может быть симптомом заболеваний щитовидной железы.
Пациентам с отягощённым семейным анамнезом и клиническими данными, указывающими на болезнь Паркинсона, могут назначить молекулярно-генетическое исследование для выявления патогенных мутаций в генах.
Инструментальная диагностика
Чтобы выявить изменения в головном мозге, врач может назначить магнитно-резонансную томографию, ультразвуковое исследование сосудов головы и шеи, а также исследование церебральных сосудов (транскраниальное ультразвуковое сканирование, КТ- или МР-ангиографию). Хотя изменения при болезни Паркинсона неспецифичны и могут встречаться при других патологиях, исследования проводятся для исключения сопутствующих неврологических расстройств.
Лечение
От болезни Паркинсона невозможно вылечиться. Терапия в первую очередь направлена на замедление прогрессирования патологии и облегчение симптомов (патогенетическое, симптоматическое, паллиативное лечение). Важно предупреждать падения, формирование пролежней, аспирацию пищи, когнитивные нарушения.
Медикаментозное лечение
Людям с диагностированной болезнью Паркинсона врач, скорее всего, назначит специальные противопаркинсонические лекарства, которые могут затормозить гибель клеток в мозге. Это облегчит симптомы и поможет сохранить привычное качество жизни.
Медикаментозное лечение болезни Паркинсона подбирается индивидуально с учётом возраста и сопутствующих заболеваний.
Золотым стандартом лечения считаются препараты леводопы, которые выступают непосредственными предшественниками дофамина. Чаще всего они назначаются в комбинации с молекулами, предотвращающими разрушение леводопы в периферических тканях (карбидопой, бенсеразидом). Однако даже такие комбинированные препараты леводопы лишь приводят к уменьшению проявлений паркинсонизма и со временем теряют эффективность. Кроме того, для оптимального эффекта нужно обеспечить равномерное поддержание концентрации леводопы в крови в течение дня. Это достаточно трудно, пик дозы сопровождается моторным растормаживанием и непроизвольными движениями. Для равномерного распределения дозы разработана интестинальная помпа, которая автоматически вводит в тонкий кишечник гель, содержащий леводопу.
На начальных стадиях болезни Паркинсона могут применяться препараты, подавляющие расщепление дофамина в головном мозге, стимулирующие его выброс дофаминергическими нейронами, улучшающие его связывание с рецепторами дофамина, снижающие обратный захват дофамина в нервных синапсах. На развёрнутых стадиях они могут назначаться в комбинации с препаратами леводопы.

Белковые продукты могут замедлить всасывание лекарств, поэтому иногда врачи рекомендуют употреблять их во второй половине дня
Хирургическое лечение
Хирургическое лечение болезни Паркинсона может потребоваться людям с запущенной патологией, выраженными симптомами или пациентам, которые не могут принимать лекарственные препараты. Для лечения используют электрическую стимуляцию глубинных структур мозга, вовлечённых в заболевание.
Во время операции врач-хирург помещает в головной мозг электроды, а в верхнюю часть грудной клетки имплантирует аккумулятор, который запрограммирован на управление электростимуляцией.
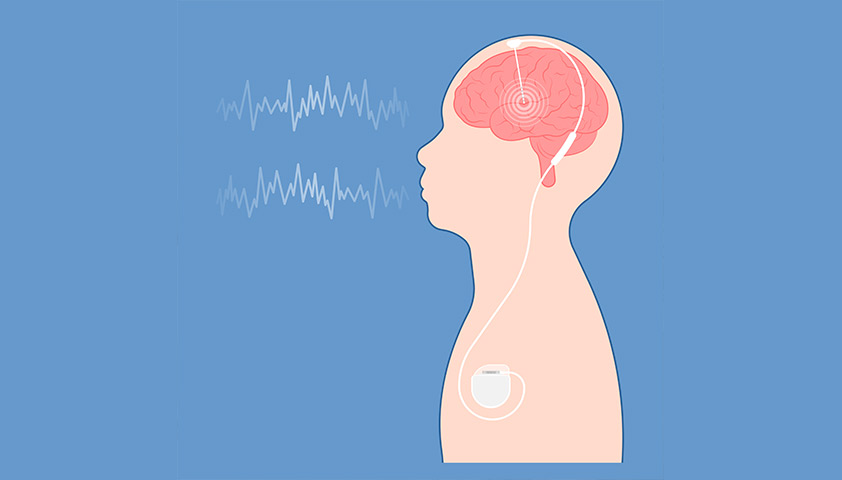
Аккумулятор, используемый для электрической стимуляции, необходимо менять на новый каждые несколько лет
Операция позволяет уменьшить проявления болезни и снизить дозы лекарственных препаратов для лечения, но не позволяет полностью отменить их.
Вспомогательные методы лечения
Большая роль в лечении болезни Паркинсона отводится двигательной активности. Доказано, что регулярная физическая нагрузка способствует более благоприятному течению заболевания и замедляет его прогрессирование.
Подобрать подходящие упражнения помогает врач-физиотерапевт. Он же может назначить массаж, чтобы облегчить болевые ощущения и уменьшить мышечное напряжение.
В некоторых случаях могут потребоваться занятия с логопедом. Логопед может избавить пациента от трудностей с глотанием и нарушениями речи.
Психотерапия оказывает успокаивающее действие, позволяет снизить тревожный фон, адаптироваться к условиям жизни с болезнью.
Под девизом «жить с болезнью Паркинсона» разработаны устройства, помогающие в быту. Например, ложка-непроливайка, позволяющая не расплёскивать жидкость из-за тремора.
Прогноз и профилактика
Предотвратить заболевание невозможно, прогноз патологии индивидуален. Так, одним удаётся сохранить привычное качество жизни: работать и быть социально активными. В то время как другие могут оказаться в инвалидном кресле. Однако при условии пожизненного приёма назначенных врачом препаратов вероятность замедлить прогрессирование патологии значительно увеличивается.
Специфической профилактики болезни Паркинсона нет. Специалист может рекомендовать симптоматические средства для устранения осложнений болезни. Например, для профилактики или купирования запора пациентам рекомендуют придерживаться диеты с повышенным содержанием клетчатки, быть физически активными и употреблять около 2 литров жидкости в течение дня. Также врач может рекомендовать пищевые добавки, способствующие регулярному опорожнению кишечника (например, на основе шелухи семян подорожника), и слабительные средства.
Источники
- Болезнь Паркинсона, вторичный паркинсонизм и другие заболевания, проявляющиеся синдромом паркинсонизма : клинические рекомендации / Минздрав РФ. 2021.
- Приложение к приказу Министерства здравоохранения Российской Федерации от 28 декабря 2012 года № 1574н «Стандарт первичной медико-санитарной помощи при болезни Паркинсона».
- Hoehn M. M., Yahr M. D. Parkinsonism: onset, progression and mortality // Neurology. 1967. Vol. 17(5). P. 427–442. doi:10.1212/wnl.17.5.427
Частые вопросы
врач-эксперт










