Пароксизмальная тахикардия

Что такое пароксизмальная тахикардия
Пароксизмальная тахикардия — это состояние, при котором внезапно возникают и так же внезапно проходят приступы сильного равномерного сердцебиения (пароксизмы). Частота сердечных сокращений при этом достигает 140 и более ударов в минуту, хотя норма для здорового взрослого человека — 60–90 ударов. Длиться один приступ может от пары секунд до нескольких часов (в редких случаях — несколько дней), часто сопровождается головокружением, тошнотой и слабостью. Пароксизмальная тахикардия считается видом аритмии АритмияОбщее название нарушений, при которых сердце сокращается медленнее, быстрее или с перебоями..
Если приступы вовремя не купировать, они могут вызвать колебания артериального давления, обмороки, повлиять на деятельность других систем организма. При тяжёлой форме пароксизмальной тахикардии приступ может привести к смерти.
на анализах до 30%.
не пропустить скидки и акции 🥰
Распространённость пароксизмальной тахикардии
Пароксизмальную тахикардию в различных формах выявляют у 20–30% человек, обратившихся к кардиологу с жалобами на дискомфорт в области сердца.
Лёгкая форма, наджелудочковая тахикардия, наиболее распространена: не менее 2 случаев на 1 000 человек. Первые приступы, как правило, случаются в возрасте от 12 до 45 лет, чаще среди женщин.
Более тяжёлая форма, желудочковая тахикардия, в 98% случаев развивается на фоне болезней сердца, в частности перенесённого инфаркта миокарда. Она встречается у взрослых и пожилых людей, чаще у мужчин.
Причины пароксизмальной тахикардии
Приступы пароксизмальной тахикардии случаются из-за того, что в одном из отделов сердца спонтанно возникает очаг возбуждения (эктопический очаг), генерирующий электрические импульсы высокой частоты. Они вызывают учащённое сердцебиение, которое на какое-то время заменяет нормальный сердечный ритм.
Развитие пароксизмальной тахикардии
Сердце состоит из четырёх полостей (камер), разделённых перегородками: двух предсердий и двух желудочков, левых и правых.

Анатомия сердца
В верхней стенке правого предсердия находится синусовый (или синоатриальный) узел. Именно он запускает процесс нормального сердцебиения. Узел генерирует электрический импульс, из-за которого возбуждается (начинает сокращаться) правое, а следом, с маленькой задержкой, левое предсердие. Затем импульс по вертикальной перегородке переходит вниз и заставляет сокращаться желудочки. Все части сердца, задействованные в этом процессе, объединены в проводящую систему сердца. Её главная задача — провести импульс возбуждения к другим отделам сердечной мышцы.
При пароксизмальной тахикардии электроимпульсы зарождаются спонтанно, и не в синусовом узле, а в другой части проводящей системы (это место называют очагом возбуждения). Причём частота таких импульсов превосходит частоту обычных синусовых, в результате пульс зашкаливает, а человек ощущает ровное, но некомфортно сильное сердцебиение.
Если очаг возбуждения находится в предсердии недалеко от синусового узла, тахикардия называется предсердной; если ближе к желудочкам — предсердно-желудочковой. Оба вида объединяют в одну группу — пароксизмальная наджелудочковая (суправентрикулярная) тахикардия. Наджелудочковая пароксизмальная форма часто и беспричинно возникает у детей и подростков и неопасна для жизни, хотя может причинить много неудобств внезапными приступами.
Реже бывает, что очаг возбуждения находится в желудочках и электроимпульсы идут в обратном направлении: сначала сокращаются желудочки и только после них предсердия. Либо импульс из желудочков до предсердий не доходит, и те возбуждаются под воздействием импульса от синусового узла, в результате чего сокращаются в обычном ритме — реже, чем желудочки. Такая тахикардия называется желудочковой (вентрикулярной) и требует обязательного лечения, так как протекает тяжелее и может угрожать жизни. Рассинхронизация в работе предсердий и желудочков приводит к падению артериального давления, сердечной недостаточности и нарушению кровообращения в сердце.
Факторы и группы риска
У детей и подростков пароксизмальная тахикардия может быть идиопатической, то есть возникать самостоятельно, без причин. У взрослых очаги возбуждения появляются по ряду факторов, которые можно разделить на три группы: интракардиальные, экстракардиальные и физиологические.
Интракардиальные факторы — это причины, связанные с заболеваниями сердца. К ним относятся:
- ишемическая болезнь сердца;
- атеросклероз и тромбоз сосудов сердца;
- поражения миокарда в результате инфаркта, ишемии, миокардита, порока сердца;
- структурные изменения сердечных клапанов;
- сердечная недостаточность;
- ревматизм;
- врождённые патологии проводящей системы сердца.
Экстракардиальные факторы — заболевания других органов, при которых как осложнение может развиться пароксизмальная тахикардия. К ним относят:
- заболевания желудочно-кишечного тракта;
- нарушения в работе мочевыводящей системы;
- уменьшение объёма крови и низкое содержание кислорода в организме (гиповолемия и гипоксия);
- эндокринные заболевания (гипертиреоз, тиреотоксикоз);
- болезни лёгких (хронические заболевания, лёгочная эмболия, пневмония);
- заболевания почек.
Физиологические факторы — физические или эмоциональные нагрузки, влияющие на организм. К ним относятся:
- хронический стресс, интенсивная физическая или умственная нагрузка;
- психоэмоциональное напряжение;
- контузия, травма грудной клетки;
- психоневрологические заболевания (тревожные и панические расстройства, фобии);
- несбалансированное питание (большое количество острых и жирных блюд);
- частое употребление алкоголя и кофеина (кофе, чай, какао, энергетики, шоколад), курение;
- вдыхание токсичных паров, употребление наркотических веществ;
- передозировка или неправильное применение бета-адреноблокаторов, антагонистов кальция, сердечных гликозидов.
В группе риска находятся люди всех возрастов с врождёнными аномалиями проводящей системы сердца и взрослые, перенёсшие инфаркт или токсическое поражение миокарда. Беременность может спровоцировать развитие пароксизмальной тахикардии.
Желудочковая тахикардия в 85% случаев развивается на фоне ишемической болезни сердца, мужчины страдают в два раза чаще женщин.
Случаев наджелудочковой пароксизмальной тахикардии в девять раз больше среди детей и подростков, чем среди взрослых. При этом у женщин она встречается чаще, чем у мужчин.
Классификация пароксизмальной тахикардии
В Международной статистической классификации болезней и проблем, связанных со здоровьем, десятого пересмотра (МКБ-10) пароксизмальной тахикардии присвоен код I47.
Также есть несколько подкодов:
- I47.0 — возвратная желудочковая аритмия;
- I47.1 — наджелудочковая тахикардия;
- I47.2 — желудочковая тахикардия;
- I47.9 — пароксизмальная тахикардия неуточнённая.
В зависимости от того, где именно обнаружен очаг возбуждения, вызывающий сердцебиение, пароксизмальная тахикардия может иметь желудочковую (код I47.2), предсердную и предсердно-желудочковую форму. Последние две проявляются похоже и требуют сходного лечения, поэтому их обычно объединяют в общую группу — наджелудочковая форма пароксизмальной тахикардии (код I47.1). Возвратная желудочковая аритмия (код I47.0) может считаться видом желудочковой тахикардии и встречается редко.
Учитывая характер течения, различают острую (разовый приступ), хроническую (частые, но легко переносимые приступы) и постоянно рецидивирующую (возвращающуюся) форму пароксизмальной тахикардии. Постоянно рецидивирующая пароксизмальная тахикардия — это многократные острые приступы, которые вызывают нарушения в работе сердца.
По особенностям развития пароксизмальную тахикардию делят на очаговую (эктопическую), многоочаговую и реципрокную. Последняя связана с механизмом re-entry (повторного обратного входа импульса), когда импульс, возникший в синусовом узле, зацикливается: возбудив предсердия и желудочки, возвращается в предсердие и идёт на новый круг.
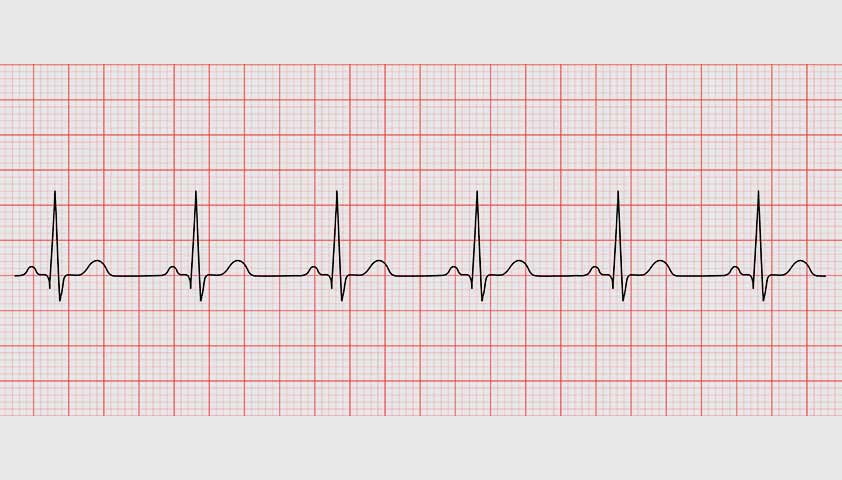
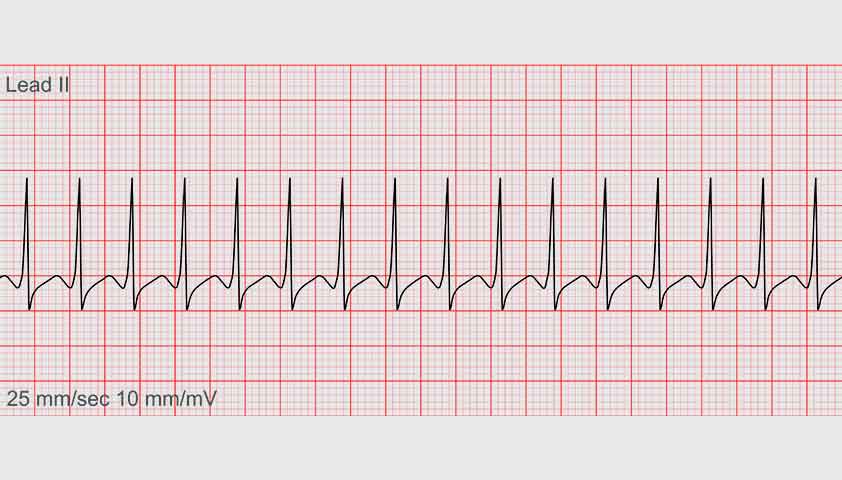
Пароксизмальная тахикардия на ЭКГ
На графике электрокардиограммы наджелудочковая и желудочковая форма тахикардии различаются по ширине желудочковых комплексов — взлётов и падений линии и интервалов между ними. Желудочковый комплекс на ЭКГ показывает, как распространяется и когда угасает импульс возбуждения.
Наджелудочковая пароксизмальная тахикардия диагностируется, если на графике желудочковые комплексы ровные, но более частые, чем при нормальном ритме, который поддерживается импульсами из синусового узла. Это происходит потому, что новый импульс возникает, когда предыдущий ещё не успел погаснуть.
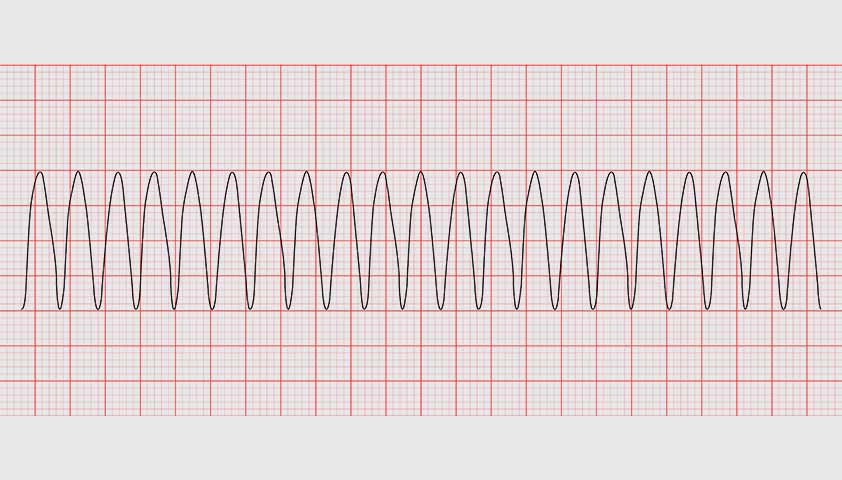
При более опасной форме пароксизмальной тахикардии, желудочковой, комплексы на графике широкие: это указывает на то, что импульс возбуждает желудочки и предсердия в неверном порядке.
Симптомы пароксизмальной тахикардии
Приступ — пароксизм — возникает и проходит внезапно, длиться может от нескольких секунд до нескольких суток (в редких случаях). У разных людей симптомы могут проявляться по-разному, но обычно пароксизм начинается с короткого толчка, сжатия или укола в области сердца, после чего сердцебиение ускоряется и достигает 140–220 ударов в минуту. Ритм при этом ровный, без перебоев.
У наджелудочковой и желудочковой формы пароксизмальной тахикардии симптомы сходны, однако разный прогноз: первая приносит неприятные ощущения, но в целом неопасна для жизни, вторая же может закончиться смертью от остановки сердца.
Наджелудочковая пароксизмальная тахикардия
Если приступ короткий, то, помимо сильного и частого сердцебиения, никакими симптомами не проявляется. Продолжительные пароксизмы могут сопровождаться головокружением, шумом в голове, слабостью, ощущением холодка в области сердца.
Реже, особенно если приступ длительный, могут возникать и другие симптомы, один или несколько:
- боль в груди,
- одышка,
- потливость,
- дрожь в теле,
- бледность,
- шум и звон в ушах,
- тошнота,
- предобморочное состояние или обморок.
В некоторых случаях ненадолго поднимается температура тела (не выше 37,9 ॰C), снижается артериальное давление.
Иногда симптомы пароксизмальной тахикардии зависят от того, какие факторы её спровоцировали. Если причиной стали проблемы с желудочно-кишечным трактом, то сердцебиение будет сопровождаться тошнотой и дискомфортом в верхнем отделе живота (диспепсией). Если тахикардию вызвало психоэмоциональное напряжение, то человек в приступе может испытывать чувство тревоги или паники.
После окончания приступа часто наблюдается обильное мочеиспускание, сильная усталость и головокружение.
Желудочковая пароксизмальная тахикардия
Желудочковая тахикардия обычно развивается на фоне заболеваний сердца и более опасна, чем наджелудочковая.
Короткие пароксизмы могут проходить без симптомов. Более длительные — всегда с сильным сердцебиением и симптомами недостаточного кровообращения (одышка, слабость, кашель, набухание шейных вен). Нередко человек теряет сознание, но приходит в себя сам, без помощи со стороны.
Приступ желудочковой тахикардии может привести к остановке сердца. Пострадавшему могут помочь только реанимационные мероприятия, поэтому необходимо немедленно вызвать бригаду скорой помощи.
Определить только по симптомам, какая у человека форма пароксизмальной тахикардии — наджелудочковая или желудочковая — невозможно. Поэтому лучше обратиться к врачу при появлении первых признаков, даже если они не причиняют серьёзных неудобств.
Осложнения пароксизмальной тахикардии
Наджелудочковая форма пароксизмальной тахикардии считается неопасной, однако, если приступы длятся долго, они могут привести к тяжёлым осложнениям. Из-за того, что во время пароксизмов уменьшается кровоснабжение сердца, развивается ишемия (кислородное голодание) сердечной мышцы, а это может повлечь за собой стенокардию (приступы давящей боли в области сердца) и инфаркт миокарда. Кроме того, частые приступы пароксизмальной тахикардии ведут к развитию хронической сердечной недостаточности.
При желудочковой форме пароксизмальной тахикардии любой сильный приступ угрожает жизни: если частота ритма достигает 180 или более ударов в минуту, пароксизм способен перейти в фибрилляцию желудочков — аритмичные сокращения с частотой более 300 раз в минуту, — которая вызывает острую сердечную недостаточность и остановку сердца.
К какому врачу обращаться при подозрении на пароксизмальную тахикардию
Заболевания и патологии сердца, в том числе тахикардию разных видов, диагностирует врач-кардиолог. Он же выявляет возможные причины развития пароксизмальной тахикардии, определяет её форму и назначает лечение.
Окончательный диагноз ставят только после полного обследования, включая физикальный осмотр (температура тела, артериальное давление, пульс), лабораторные и инструментальные исследования.
Инструментальная диагностика
Диагноз подтверждают при помощи электрокардиограммы (ЭКГ). Но поскольку пароксизмальная тахикардия отличается от других нарушений сердечного ритма своей внезапностью, обнаружить её на ЭКГ иногда не представляется возможным. В таком случае используют суточное мониторирование по Холтеру: на теле крепится небольшой переносной аппарат, который отслеживает сердцебиение в течение суток. Такой способ позволяет зафиксировать короткие приступы, даже если они проходят бессимптомно и человек их не ощущает. По результатам суточного мониторирования можно не только выявить факт пароксизма, но и определить форму тахикардии.
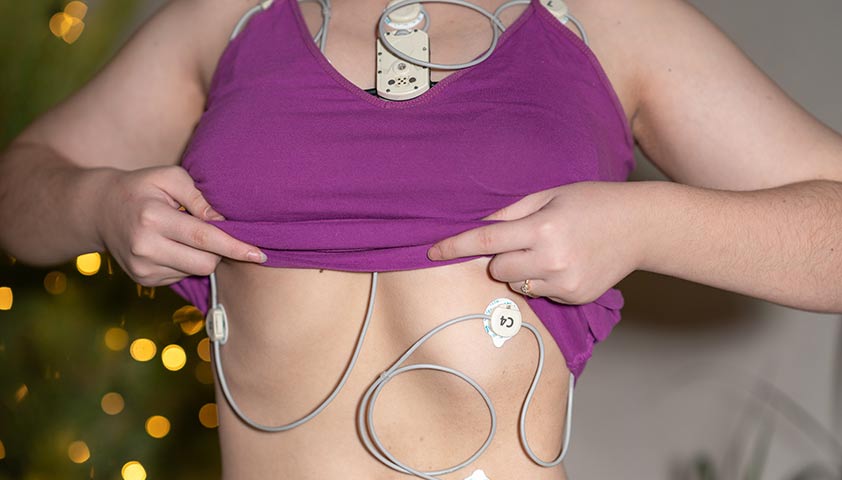
Аппарат Холтера незаметен под одеждой и не причиняет больших неудобств. Носить его нужно в течение 24 часов, занимаясь своими обычными делами
После этого назначают УЗИ сердца (эхокардиографию, или ЭхоКГ) и иногда МРТ и компьютерную томографию (КТ) сердца. Они помогают выявить или исключить сердечные заболевания, которые могли стать причиной пароксизмальной тахикардии.
Для поиска внесердечных причин назначают УЗИ внутренних органов и лабораторные анализы.
Лабораторная диагностика
Лабораторные исследования помогают определить сопутствующие заболевания, которые могли повлиять на работу сердца и способствовать тому, что в его отделах возникли очаги возбуждения.
Состояние организма в целом позволяют оценить общий анализ крови и общий анализ мочи.
Исследование на уровень креатинина помогает выявить заболевания почек, которые могут спровоцировать развитие тахикардии.
Калий участвует в передаче нервных и мышечных импульсов, особенно важен для работы сердца. Его дефицит или избыток способен привести к сердечной недостаточности и нарушению сердечного ритма.
Очаги возбуждения, вызывающие приступы тахикардии, могут появиться на фоне заболеваний эндокринной системы, поэтому важно оценить её работу. Сделать это позволяет исследование на гормоны щитовидной железы и на гормоны надпочечников.
Лечение пароксизмальной тахикардии
Методы лечения кардиолог выбирает в зависимости от формы и причин возникновения пароксизмальной тахикардии, а также от того, насколько часто случаются приступы и сколько времени длятся. Также важно учитывать сопутствующие болезни.
Основные виды лечения — это экстренная помощь, консервативная терапия и хирургическое вмешательство. Экстренная помощь направлена на купирование приступа. Дальнейшая задача кардиолога — при помощи лекарственных препаратов (или, в случае необходимости, операции) предотвратить рецидивы пароксизма и минимизировать осложнения, а также научить пациента справляться с приступами самостоятельно.
Экстренная помощь при пароксизмальной тахикардии
Приступ желудочковой формы пароксизмальной тахикардии обычно требует экстренной помощи кардиологической бригады, поскольку в любой момент тяжёлый пароксизм может перейти в опасную для жизни фибрилляцию (быстрое сокращение) желудочков, которая приводит к остановке сердца.
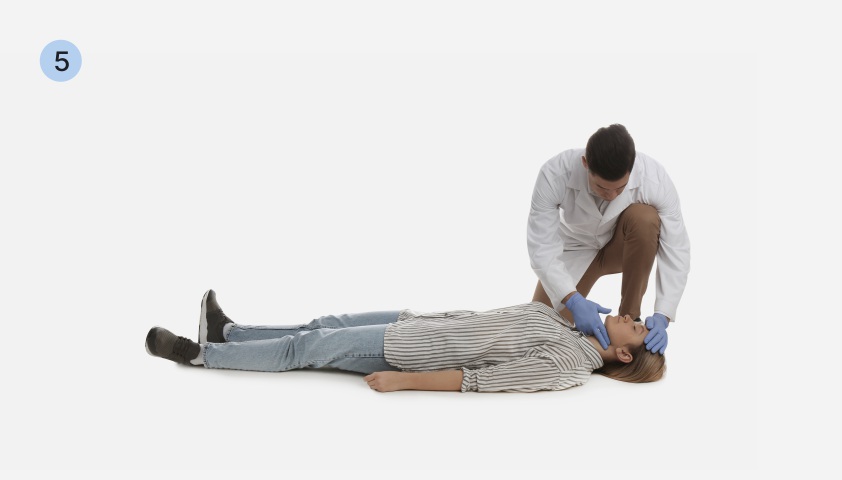
Скорую помощь следует вызывать при первых же признаках приступа. Если человек потерял сознание, у него нет пульса, необходимо начать сердечно-лёгочную реанимацию и продолжать её до приезда бригады.
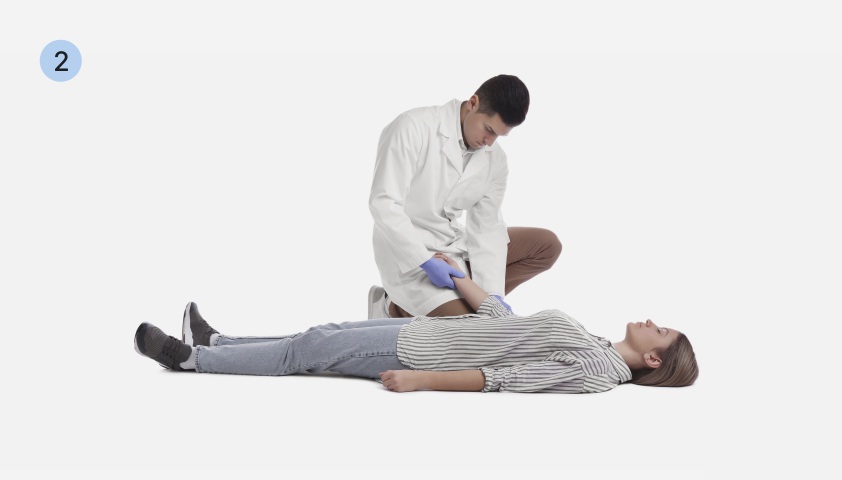
Сердечно-лёгочная реанимация (СЛР):
- Уложить человека на спину на твёрдую ровную поверхность. Встать рядом на колени. Убедиться в отсутствии сознания, пульса на сонных артериях, дыхания.
- Положить ладонь в центр грудной клетки человека (по линии сосков) и сильно ударить по ней сверху кулаком.
- Проверить пульс. Если он не появился, начать непрямой массаж сердца.
- Для этого поместить основание одной ладони на середину грудной клетки человека, другую ладонь положить сверху, крест-накрест или сцепив пальцы в замок.
- Руки выпрямить в локтях, расположиться так, чтобы надавливание было чётко перпендикулярно груди пострадавшего.
- Равномерно надавливать на грудину, используя не силу рук, а тяжесть всего тела, с частотой 100–120 раз в минуту (~1–2 раза в секунду). После каждого надавливания дать грудине подняться.
- Через каждые 30 надавливаний выполнять искусственное дыхание методом «рот ко рту». Для этого запрокинуть человеку голову, зажать ему нос двумя пальцами, сделать глубокий вдох, обхватить ртом рот пострадавшего и сделать два сильных выдоха, каждый выдох — в течение одной секунды.
После купирования приступа человека госпитализируют, чтобы предотвратить развитие сердечной недостаточности. Восстанавливают ритм сердца при помощи лекарственных препаратов или методом электроимпульсной терапии (ЭИТ) — когда через грудную клетку подаётся разряд тока, который «перезапускает» сердцебиение и подавляет очаги возбуждения вне синусового узла.
Если пароксизмальная желудочковая тахикардия появилась не на фоне сердечных заболеваний, а идиопатически (без явных причин) и приступ проходит легко, то бывает достаточно быстро купировать его при помощи антиаритмического лекарственного препарата. Госпитализация в этом случае рекомендуется, но не считается обязательной.
Пароксизм наджелудочковой тахикардии проходит легче, с ним можно справиться и без применения лекарств. Обычно для этого используют вагусные манёвры — физические приёмы, которые позволяют уменьшить тахикардию. Вагусные манёвры механически воздействуют на блуждающий нерв, который влияет на проводящую систему сердца и снижает частоту и силу сердечных сокращений, поскольку стимулирует её сопротивляться передаче импульсов из очагов возбуждения.
Виды вагусных манёвров:
- сделать несколько резких выдохов, наклониться, выполнить приседания;
- выпить холодной воды;
- напрячь мышцы живота, тужиться, как при дефекации;
- обтереть лицо и шею холодной водой;
- усиленно кашлять;
- закрыть нос и рот и попытаться сильно выдохнуть (манёвр Вальсальвы);
- надавить на корень языка, чтобы вызвать рвотный рефлекс;
- равномерно и с умеренной силой надавливать на верхний внутренний угол глазного яблока (манёвр Ашнера);
- умеренно надавливать на шею около нижней челюсти в области сонной артерии (манёвр Чермака — Геринга).
Если вагусные манёвры не помогают, приступ купируют лекарствами противоаритмического действия.
Противорецидивная терапия
После того как приступ остановили и состояние стабилизировалось, начинают лечение, направленное на предотвращение повторных пароксизмов. Обычно для этого назначают антиаритмические лекарственные препараты и иногда — электрическую кардиоверсию (процедура, во время которой на сердце подают электрический импульс и затем фиксируют результат на ЭКГ).
Немаловажную роль играет диета. Людям с пароксизмальной тахикардией полезно поддерживать ИМТ (индекс массы тела) в пределах нормы и есть небольшими порциями за 4–5 приёмов в день, последний из которых — не позднее чем за 2–3 часа до отхода ко сну. Нежелательно употреблять кофеин в любом виде (энергетики, кола, кофе, чай, какао, шоколад), острые и жирные блюда, а также продукты с большим содержанием сахара и крахмала.
Также рекомендуется поддерживать здоровый образ жизни: отказаться от курения и алкоголя, по возможности избегать нервного перенапряжения, регулярно высыпаться, дышать свежим воздухом, заниматься физическими упражнениями (зарядка, прогулки, плавание, танцы) и следить за уровнем сахара и холестерина в крови.
Если очаг возбуждения в проводящей системе сердца возник на фоне внесердечного заболевания (эндокринной, мочеполовой или нервной системы, желудочно-кишечного тракта), также назначается соответствующее лечение, которое проходит параллельно с противорецидивной терапией.
Хирургическое вмешательство
Если причина приступов пароксизмальной тахикардии кроется в заболеваниях сердца, которые вызвали структурные изменения миокарда или клапанов сердца, то кардиолог может назначить операцию. Обычно это происходит при тахикардии желудочковой формы и в том случае, если приступы протекают тяжело и не поддаются лечению другими способами.
Есть несколько методов хирургического вмешательства, из них часто используется вживление имплантируемого кардиовертера-дефибриллятора (ИКД). Устройство зашивают под кожу, а электроды от него пропускают по сосудам до сердца. ИКД снижает риск внезапной остановки сердца во время приступа, так как отслеживает работу сердца и анализирует его сокращения. Если начинается приступ желудочковой тахикардии, устройство подавляет очаг возбуждения разрядом тока.
Нередко проводят катетерную абляцию — уничтожают очаг возбуждения спонтанных импульсов в сердце, проникая в него через сосуды при помощи управляемых катетеров. Синусовый узел, основной поставщик импульсов при нормальном сердцебиении, при этом не страдает. На очаг возбуждения могут воздействовать лазером, ультразвуком, холодом, химическими соединениями или радиочастотами.
Детей и подростков лечат так же, как взрослых. Методы лечения кардиолог подбирает индивидуально, исходя из соотношения пользы и риска и учитывая частоту и тяжесть приступов. Если приступы тахикардии повторяются 2–3 раза в месяц или чаще, рекомендуется плановая госпитализация, во время которой человека обследуют и принимают решение о корректировке лечения.
Профилактика пароксизмальной тахикардии
Первичная профилактика — меры, направленные на предупреждение заболевания, — при пароксизмальной тахикардии заключается в основном в ведении здорового образа жизни. Поскольку очаги возбуждения в проводящей системе сердца возникают спонтанно, без причин или на фоне различных заболеваний, то профилактика включает также регулярное общее обследование сердечно-сосудистой, эндокринной, мочеполовой, нервной системы и желудочно-кишечного тракта. Внимательное отношение к симптомам, даже на первый взгляд незначительным, помогает снизить риск тяжёлых приступов.
Вторичная профилактика — меры, направленные на предотвращение новых пароксизмов, — заключается в том, чтобы исключить провоцирующие факторы (курение, алкоголь, кофеин, стресс, большие физические нагрузки), аккуратно принимать назначенные противорецидивные препараты (седативные и антиаритмические) и следовать другим рекомендациям лечащего врача: правильно питаться, высыпаться, гулять, дышать свежим воздухом, регулярно заниматься физическими упражнениями. При тяжёлых приступах желудочковой пароксизмальной тахикардии одной из мер профилактики считается хирургическое вмешательство.
Источники
- Артемова Н. М., Павлова Н. П., Максимцева Е. А. и др. Дифференциальная диагностика пароксизмальных и непароксизмальных тахиаритмий // Земский врач. 2020. № 1. С. 22–26.
- Наджелудочковые тахикардии: клинические рекомендации / Российское кардиологическое общество. 2020.
- Скородумова Е. А. Клинические рекомендации по оказанию скорой медицинской помощи при тахикардиях и тахиаритмиях / под ред. С. Ф. Багненко. М., 2019. С. 68–84.
- Lee S. H., Chen S. A., Wu T. J., et al. Effects of pregnancy on first onset and symptoms of paroxysmal supraventricular tachycardia // Am J Cardiol. 1995. Vol. 76(10). P. 675–678. doi: 10.1016/s0002-9149(99)80195-7
- Yetkin E., Ozturk S., Cuglan B., et al. Clinical presentation of paroxysmal supraventricular tachycardia: evaluation of usual and unusual symptoms // Cardiovasc Endocrinol Metab. 2020. Vol. 4. Р. 153–158. doi:10.1097/XCE.0000000000000208
Частые вопросы
врач-эксперт